Содержание

А здесь подробнее о тромбозе сосудов головного мозга.
Причины травматического и нетравматического субарахноидального кровоизлияния
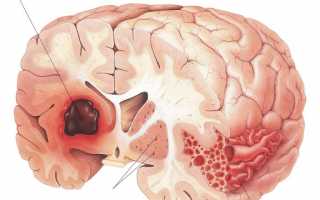
Это заболевание – разновидность острого нарушения мозгового кровообращения. Субарахноидальное кровоизлияние является причиной в 5% случаев инсультов.
Причины нетравматического варианта патологии:
- слабость стенки одной из мозговых артерий, чаще расположенных в области затылка, с формированием мешотчатого расширения – аневризмы, и ее разрыв (80% случаев);
- сосудистая мальформация, то есть дефект развития артерий и вен (5 — 10% случаев);
- болезни сосудов спинного мозга, васкулиты;
- опухоль мозга и кровоизлияние в нее;
- употребление кокаина;
- серповидно-клеточная анемия (чаще у детей);
- в редких случаях субарахноидальное кровоизлияние вызвано нарушением свертывания крови или приемом антикоагулянтов.
В 10% случаев источник кровоизлияния под паутинную оболочку так и не удается установить.
Разрыв стенки сосуда может произойти самопроизвольно или под действием повышенного артериального давления. Спонтанное кровоизлияние регистрируется у одного из 10 тысяч человек в год. Частота патологии возрастает с возрастом, а также при сопутствующем алкоголизме.
Кровотечение в подпаутинное пространство развивается у 60% больных с черепно-мозговой травмой. Травматическое повреждение обычно имеет более тяжелый прогноз, чем спонтанное, в случаях значительного повреждения тканей мозга.
Патогенез патологии
Нетравматическое кровоизлияние возникает при разрыве аневризмы мозговой артерии, в частности, при повышении артериального давления. При травматическом характере заболевания его проявления связаны с прямым повреждением сосудов при механическом воздействии. В любом случае кровь через дефект сосудистой стенки попадает в субарахноидальное пространство.
Из подпаутинного пространства кровь попадает в жидкость, омывающую желудочки и спинной мозг – ликвор. Увеличение его объема приводит к повышению внутричерепного давления.
Затем кровь начинает сворачиваться, образуя сгустки. Они блокируют пути циркуляции ликвора. Это ведет к дальнейшему росту внутричерепного давления и отеку мозга.
В дальнейшем сгустки начинают растворяться, что сопровождается признаками воспаления и развитием менингеальных симптомов.
Смотрите на видео о кровоизлиянии в головной мозг:
Симптомы кровоизлияния головного мозга
Треть пациентов с субарахноидальным кровоизлиянием жалуется только на головную боль. Она имеет особенности:
- возникает внезапно или реже после предвестников – приступа головокружения или шума в голове, мушек перед глазами;
- острая, интенсивная, напоминает удар по затылку;
- сопровождается чувством пульсации в затылочной области;
- возникает в области затылка или лба, а затем распространяется по всей голове, а также в область шеи и между лопатками;
- иногда сопровождается ощущением разливающейся горячей жидкости.
Если у человека возникли такие признаки, ему нужно немедленно обратиться в лечебное учреждение. Риск развития субарахноидального кровоизлияния при жалобах на подобную головную боль составляет 10%.
Другие возможные признаки субарахноидального кровоизлияния:
- неоднократная рвота, не приносящая облегчения;
- судороги;
- потеря сознания у 45% больных, оглушенность, заторможенность, кома;
- ригидность затылочных мышц;
- расширение зрачков и отсутствие их реакции на свет (при отеке мозга);
- кровоизлияние во внутренние среды глаза;
- опущение века, отклонение взгляда вниз и в сторону;
- светобоязнь;
- двигательное беспокойство, возбуждение;
- повышение температуры тела.
Такое тяжелое состояние сопровождается стрессовой реакцией организма. Происходит выброс адреналина из надпочечников, в результате чего повышается артериальное давление. Осложнением патологии может стать нарушение сердечного ритма или отек легких. В 3% случаев субарахноидальное кровоизлияние приводит к быстрой остановке сердца и гибели больного.
Диагностика излияния в мозг
Распознавание болезни начинается с общего и неврологического осмотра больного, определения уровня сознания. В зависимости от тяжести состояния могут быть начаты реанимационные мероприятия:
- Лучший способ диагностики субарахноидального кровоизлияния, дающий возможность поставить этот диагноз у 95% больных, — компьютерная томография головного мозга. Спустя неделю и более преимущество точности диагностики переходит к магнитно-резонансной томографии.
- Если клинические признаки характерны для субарахноидального кровоизлияния, но компьютерная томография не подтверждает этот диагноз, назначается люмбальная пункция. Так это заболевание диагностируется у 3% больных с нормальной томограммой мозга. При этом в ликворе обнаруживаются эритроциты.
- Через 12 часов после начала болезни в ликворе появляются продукты разрушения гемоглобина. Их выявляют с помощью ксантохромии и спектрофотометрии.
Дополнительно проводится ЭКГ для выявления нарушений сердечного ритма.
После подтверждения диагноза назначается рентгеноконтрастное исследование сосудов мозга – ангиография. Оно необходимо для выявления источника кровотечения. Больной осматривается нейрохирургом для решения вопроса об операции.
Дифференциальный диагноз проводится с мигренью, геморрагическим инсультом, головной болью напряжения.
Примерно у каждого 10-го больного с субарахноидальным кровоизлиянием головная боль не интенсивная, длится недолго и проходит самостоятельно. Сознание при этом не нарушается. Таким пациентам нередко не назначают компьютерную томографию и люмбальную пункцию, что является диагностической ошибкой.
Такие симптомы называются «сторожевыми» и вызваны небольшими кровоизлияниями из слегка поврежденной стенки артерии. В течение ближайшего месяца возможно тяжелое кровотечение.
Лечение субарахноидального кровоизлияния
Цели лечения:
- поддержание жизненных функций больного;
- устранение источника кровоизлияния.
Вероятность того, что на момент диагностики кровотечение продолжается, составляет 15%. Поэтому больного госпитализируют в отделение реанимации. Выполняются такие лечебные мероприятия:
- при нарушении сознания – искусственная вентиляция легких;
- постоянный контроль артериального давления и коррекция гипертонии;
- парентеральное питание путем внутривенного введения аминокислот, глюкозы, питательных смесей;
- возможно назогастральное питание через зонд, проведенный через нос и пищевод в желудок;
- обезболивание с помощью ненаркотических анальгетиков, не влияющих на уровень сознания;
- противорвотные препараты;
- введение антагонистов кальция (нимодипина) для профилактики ангиоспазма;
- катетеризация мочевого пузыря;
- компрессионные чулки на нижние конечности для профилактики тромбоза вен.
Показан постельный режим в течение месяца, потому что в это время сохраняется 40% вероятность нового субарахноидального кровоизлияния.
Устранение источника кровоизлияния проводится хирургическим путем. Используются 2 метода – открытое вмешательство с наложением на сосуд зажима (клипирование) и эндоваскулярная манипуляция.
При поражении средней мозговой артерии обычно проводится клипирование. Выполняется вскрытие полости черепа (краниотомия), выделяется сосудистая аневризма, на нее накладывается маленький металлический зажим. Эффективность такого вмешательства очень высока, но она сопровождается довольно длительным восстановительным периодом.

При обнаружении артериовенозной мальформации (аномалии развития) ее иссекают.
Если повреждены артерии заднего отдела черепа, доступ к ним путем краниотомии затруднен. Поэтому применяется эндоваскулярная окклюзия. Через бедренную артерию, аорту и затем в мозговую артерию проводится тонкий катетер. В область аневризмы помещается кольцо из платины, которое вызывает тромбоз и закупорку аневризмы. Полость черепа при этом не вскрывается.
Недостатком такой операции является рецидив аневризмы у 8% больных. Поэтому такие пациенты нуждаются в последующем регулярном наблюдении у нейрохирурга.
Осложнения после вмешательства
Опасное и самое частое осложнение субарахноидального кровоизлияния, помимо повторного кровотечения, — ангиоспазм (вазоспазм). Это рефлекторное сужение сосудов, направленное на остановку кровотечения. Однако снижение кровоснабжения мозга приводит к отсроченной ишемии. Она возникает у 30% больных и у половины из них приводит к необратимым неврологическим изменениям (например, параличу). Возможен и летальный исход.
Для диагностики ангиоспазма применяется допплерография мозговых артерий ежедневно или через день. Повышение скорости кровотока по сосудам – признак их нарастающего сужения (спазма).
Для предотвращения и лечения вазоспазма используется антагонист кальция нимодипин. Его можно применять как внутривенно, так и в таблетированной форме. Этот препарат расширяет сосуды. При травматическом субарахноидальном кровоизлиянии он не оказывает такого эффекта, поэтому не используется. Также неэффективно применение для профилактики и лечения вазоспазма других кальциевых антагонистов и сульфата магния.
Если терапия не приводит к устранению ишемии, возможно проведение ангиографии для уточнения места наибольшего сужения сосудов. Затем непосредственно в этот участок вводятся сосудорасширяющие вещества либо проводится баллонная ангиопластика – механическое расширение артерии путем введения в нее маленького раздуваемого баллона.
Другие осложнения субарахноидального кровоизлияния:
- гидроцефалия, возникающая в любые сроки после кровоизлияния; для ее устранения в ранний период используется люмбальная пункция или временное дренирование желудочков мозга для оттока спинномозговой жидкости, что может существенно улучшить состояние больного;
- нестабильность артериального давления;
- пневмония;
- декомпенсация имеющейся сердечной недостаточности;
- электролитные нарушения;
- стрессовая язва желудка и кровотечение.
У трети больных появляются судороги. При этом назначаются противоэпилептические препараты. Но исследования показали, что они не только бесполезны, но могут вызвать побочные эффекты.
Прогноз для больного
Общая смертность при субарахноидальном кровоизлиянии составляет около 50%.
Вероятность летального исхода ассоциирована с проявлениями болезни. Если симптомов нет, летальность отсутствует. При появлении ригидности шейных и затылочных мышц, а также поражения черепных нервов риск смерти возрастает до 11%. Если после приступа у больного отмечается сонливость, вероятность летального исхода уже 37%, а при присоединении гемиплегии (паралича половины тела) – 71%. Длительная кома сопровождается 100%-ным летальным исходом.
Основная причина смерти – повторное кровоизлияние, и оно возникает в течение первого месяца после первого эпизода. Если больной не погиб в это время, в дальнейшем вероятность выживания в течение года у него равна 90% и более.
После выписки у 25% больных имеются неврологические нарушения, ограничивающие обычную жизнь, например, сохраняется паралич. Лишь у 20% пациентов, перенесших субарахноидальное кровоизлияние, не остается никаких последствий этого заболевания.
Факторы, ухудшающие прогноз:
- поздняя обращаемость за медпомощью;
- неправильная диагностика, например, мигрени;
- наличие тяжелых неврологических расстройств;
- высокое систолическое артериальное давление;
- перенесенное ранее субарахноидальное кровоизлияние или инфаркт миокарда;
- хронические болезни печени;
- большой объем излившейся крови, обнаруженный при томографии;
- аневризма в заднем отделе мозга (вертебро-базилярном);
- пожилой возраст;
- развитие отсроченной ишемии, внутримозгового кровоизлияния или кровоизлияния в желудочки мозга;
- развитие лихорадки через неделю после дебюта заболевания.
Если при томографии аневризма не найдена, или она расположена в бассейне средней мозговой артерии, прогноз значительно лучше.
Если субарахноидальное кровоизлияние осложнило черепно-мозговую травму, это увеличивает вероятность неврологических расстройств и смерти больного. Однако при сохраненном уровне сознания практически все такие пациенты в последующем выздоравливают.
Профилактика субарахноидального кровоизлияния
Предотвратить патологию, вызванную разрывом аневризмы или мальформацией сосудов, практически невозможно. Такие заболевания долгое время протекают бессимптомно. Для снижения риска патологии рекомендован отказ от курения, поскольку, по данным зарубежных исследователей, эта вредная привычка увеличивает вероятность развития аневризмы.
Иногда аневризма сосуда выявляется случайно при томографии мозга по поводу других заболеваний. У подавляющего большинства людей она никогда не повредится, а вот ее удаление связано с риском неврологических нарушений после операции. Поэтому обнаруженная патология требует только наблюдения.
Специальное КТ-исследование рекомендуется только людям, у которых 2 и больше родственника перенесли субарахноидальное кровоизлияние. При обнаружении у них сосудистой аневризмы не исключается хирургическое лечение. Его необходимость и опасность тщательно оцениваются в каждом случае индивидуально.

А здесь подробнее об атеросклерозе сосудов шеи.
Субарахноидальное кровоизлияние – скопление крови под паутинной оболочкой мозга. Часто оно вызвано разрывом сосудистой аневризмы или травмой черепа. Заболевание сопровождается головной болью, неврологическими и другими нарушениями. Для диагностики проводится компьютерная томография и ангиография. Лечение хирургическое – клипирование аневризмы или ее эндоваскулярная окклюзия.