Содержание
Таким образом, стрептококковая инфекция и есть причина ревматического миокардита, которая запускает процессы:
- непосредственного повреждения миокардиоцитов факторами вирулентности БГС-А;
- аутоиммунного разрушения миокарда;
- нарушения микроциркуляции, образования микронекрозов и миокардиосклероза.

По данным Всемирной организации здравоохранения, среди 20 — 50% школьников с острой патологией верхних дыхательных путей имеет место инвазия БГС-А. При этом ревматизмом заболевает не более 3 — 4% из них.
Чтобы развился ревматический миокардит, должны трагически сойтись несколько факторов:
1. Необычные свойства болезнетворного агента. β — гемолитический стрептококк группы А обладает специфическими антигенными свойствами, сходными с таковыми в структурах сердца, мозга, синовиальных и серозных оболочек и других тканей. Это предопределило «многоликость» ревматизма.
2. Своеобразный иммунный ответ организма на инвазию стрептококка. Дезориентированные антистрептококковые антитела с не меньшим рвением атакуют антигенно идентичные бактериальным агрессорам ткани, в том числе и миокард, принимая их за антигены БГС-А.
3. Подверженность человека к заболеванию. Наличие семейного анамнеза (генетической предрасположенности) увеличивает шансы заполучить ревматизм в три раза.
4. Важным пусковым фактором является сенсибилизация организма. Только повторная атака стрептококков может привести к ОРЛ, что объясняет устойчивость к ней детей младше 3 — 5 лет.

Симптомы патологии
Классическое развитие ревматизма в наше время редкость, его можно наблюдать у 7 — 15 летних детей. С увеличением возраста заболеваемость заметно падает, являясь у взрослых следствием процесса начавшегося в юности. Условно можно выделить три периода:
1. скрытый или латентный, длительностью 2 — 4 недели;
2. острой ревматической лихорадки или клинически очевидной болезни, при вовлечении сердца продолжительностью 8 — 27 недель, без вовлечения – 9 — 16 недель;
3. исхода, когда возможны или полное выздоровление или переход в хроническую ревматическую болезнь сердца.

Обычно через две-три недели после затихания катаральных симптомов поднимается температура, начинаются суставные боли, ночная потливость, слабость, потеря аппетита. Общее самочувствие не страдает. Тяжелое состояние с высокой лихорадкой до 38 — 39 градусов сейчас наблюдается редко.
У современного ревматизма самый частый, а иногда и единственный признак – это ревмокардит, при котором прежде всего страдает миокард. Ревматический миокардит и его симптомы появляются уже на 7 — 10 день. Но если функция левого желудочка не пострадала, то проявления минимальны. Температура, данные анализов даже при продолжающемся воспалении сердечной мышцы могут быть нормальными.
Симптоматика неспецифична. Доминирует астенический синдром, раздражительность сменяется плаксивостью, нарушается сон. Беспокоят неприятные ощущения в области сердца, легкая одышка, слабые сердечные боли, не зависящие от нагрузки, усталость. Появление периферических отеков отражает дисфункцию желудочков.
По распространенности воспалительного процесса ревматический миокардит может быть двух видов:
- диффузный;
- очаговый.

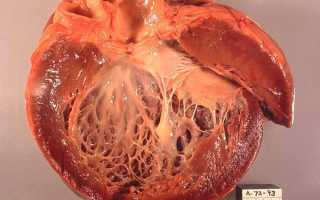
Первому присущи бурные проявления, обусловленные отеком миокарда на фоне аутоиммунного воспаления. Бывает у детей, у взрослых практически не встречается. Выраженная одышка, длительные сердечные боли, тахикардия присутствуют с самого начала. Обследование выявляет кардиомегалию, различные сердечные шумы, гипотонию с коллапсами, недостаточность кровообращения. Отсутствие должного лечения приводит к кардиосклерозу.
При очаговом миокардите симптоматика крайне скудная, выдать его могут экстрасистолия и атриовентрикулярная блокада или необъяснимая субфебрильная температура.
Симптоматике соответствуют три клинико-анатомические формы ревматического миокардита. Морфологическая картина образцов миокарда, взятых при биопсии, может провести дифференциальную диагностику, определить активность процесса и сделать прогноз. При микроскопическом исследовании различают следующие миокардиты:
- ревматический гранулематозный;
- диффузный межуточный экссудативный;
- очаговый межуточный экссудативный.
О том, какие причины и симптомы имеет ревматизм, смотрите в этом видео:
Почему бывает у детей
Развитие ревматизма среди детей объясняется распространенностью воспалительных респираторных заболеваний, инициированных А-стрептококками. Наличие у ребенка очагов хронической инфекции (тонзиллита, синусита, отита, кариеса, пиелонефрита и др.) приводит к сенсибилизации. Переохлаждение, переутомление, неправильное питание вызывают сбой в неполноценной детской иммунной системе.
Появление штаммов БГС-А, устойчивых к антибиотикам, обусловленное их нерациональным применением, приводит к тому, что даже в развитых странах вновь начинают регистрироваться вспышки острой ревматической лихорадки.
Способствует заболеваемости и самонадеянность родителей при развитии простуды у детей. Занимаются самолечением или, наоборот, игнорируют жалобы ребенка на боли в суставах, списывая их на усталость или ушибы. В таком случае ревматический процесс может быть обнаружен на стадии развития осложнений.
Диагностика
Ранняя диагностика – важнейшее условие для своевременного начала лечения. Для постановки диагноза следует направить усилия на выявление следующих критериев:
- закономерной связи с перенесенной стрептококковой инфекцией;
- характерных симптомов миокардита (тахикардии, ослабления 1 тона, ритма «галопа») при клиническом обследовании пациента;
- типичных отклонений электрокардиограммы, свойственных расстройствам реполяризации, возбудимости и проводимости миокарда;
- нарастания уровня кардиоспецифических белков, ферментов, маркеров;
- кардиомегалии при рентгено- или эхокардиографическом исследовании;
- сердечной недостаточности с явлениями застоя в малом и большом кругах кровообращения;
- специфических для ревматизма иммунологических параметров.
Лечение
Лечение при ревматическом миокардите должно одновременно решать несколько задач:
1. Борьба с виновником сердечных проблем – ревматизмом.
2. Уменьшение физической нагрузки, создание щадящего режима для сердца.
3. Коррекция последствий воспалительных реакций в миокарде.
Обязательны при наличии симптомов воспаления сердечной мышцы госпитализация и постельный режим: при легкой симптоматике в течение 2 — 4 недель, при средней тяжести – до 6 недель, из них две полного покоя.
Миокардит с признаками сердечной недостаточности требует строгого постельного режима до компенсации показателей кровообращения и на 1 — 1,5 месяца ограничения подвижности.
Показана диета, которая ограничивает употребление соли и жидкостей, полноценна по белкам и витаминам. Желательны продукты с высоким содержанием калия, например, молочные каши, рисовая и гречневая крупы, курага, изюм, яйца. Прием пищи должен быть 5 — 6 разовым.
Задачами медикаментозной терапии являются подавление стрептококковой инфекции и купирование воспаления в миокарде. Для антибактериальной, противовоспалительной и десенсибилизирующей терапии под врачебным контролем используются антибиотики, нестероидные противовоспалительные средства и глюкокортикостероиды.
Регресс клинических проявлений при лечении наблюдается у 60% больных, но судить о результатах терапии можно только спустя 6 — 12 месяцев.
Рекомендуем прочитать о боли в сердце, отдающей в левую руку. Вы узнаете о признаках, характеризующих сердечную боль, болях в сердце и руке, не связанные с сердечной патологией, помощи в домашних условиях. А здесь подробнее о пароксизмальной желудочковой тахикардии.
Возможные последствия
В зависимости от возраста больного, распространенности воспалительного процесса и эффективности лечения, при ревматическом миокардите исходы могут быть следующие:
- полное выздоровление отмечено у 30% заболевших;
- у 50% частичное улучшение, наличие очагов миокардиосклероза с дисфункцией левого желудочка или есть стойкие нарушения ритма и проводимости;
- в 15 — 20% наблюдений повторные обострения процесса с развитием кардиосклероза и дилатации, усилением нарушений ритма, утяжелением блокад и сердечной недостаточности;
- смертельный финал наблюдается в 1 — 5 % случаев, связанный с острой сердечной недостаточностью в результате фибрилляций желудочков и тяжелой АВ-блокады (случается у детей с диффузным миокардитом) или из-за нарастания сердечной декомпенсации при дилатационной кардиомиопатии.
Избегать развития ревматического миокардита и связанных с ним осложнений следует еще на этапе инфекции верхних дыхательных путей. Есть 4 клинических признака позволяющих заподозрить стрептококковую инвазию:
- повышенная температура;
- лимфаденопатия (увеличенные и болезненные подчелюстные лимфоузлы);
- гиперемия и отек миндалин с гнойным налетом;
- отсутствие кашля.
Наличие хотя бы трех симптомов должно насторожить родителей, больного и явиться достаточным поводом для визита к врачу. Необходимо своевременно санировать очаги хронической инфекции, чтобы предупредить сенсибилизацию организма. Действенной мерой профилактики остаются закаливание, активный образ жизни, физкультура на свежем воздухе и личная гигиена.
Полезное видео
О том, как лечить ревматизм, смотрите в этом видео: