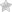Содержание

А здесь подробнее о тиреотоксикозе и сердце.
«Засыпание» миокарда при патологии
Для описания процессов, происходящих в сердечной мышце, был предложен термин – гибернация (засыпание). Это наиболее полно отражает обратимое снижение функций. При этом пропорционально снижению кровоснабжения миокарда уменьшается его потребность в питательных веществах. Такой процесс не дает развиваться некрозу (инфаркту), клетки остаются жизнеспособными, после восстановления притока крови они самовосстанавливаются.
Кроме генерирующего миокарда в сердечной мышце развиваются такие процессы:
- понижение сократительной способности мышечных волокон;
- растягивание участков ишемии в фазу систолы;
- расширение полостей;
- частичная гипертрофия;
- фиброзные (склеротические) изменения;
- апоптоз кардиомиоцитов – запрограммированный распад на отдельные фрагменты.

Симптомы ишемической дилатационной кардиомиопатии
На начальных этапах признаки кардиомиопатии могут отсутствовать полностью. Клиническая картина болезни соответствует стенокардии – приступы боли за грудиной давящего характера, которые возникают после физической или эмоциональной нагрузки, а затем и в состоянии покоя.
По мере распространения поражения миокарда ослабевает его сократительная способность. Особенно это касается левого желудочка. Поэтому на более поздних этапах признаки болезни не отличаются от характерных проявлений недостаточности кровообращения:
- затрудненное дыхание,
- ускоренный пульс,
- отеки на ногах,
- застойные хрипы в легких,
- кашель,
- повышенная слабость.
Отличительной особенностью ишемической кардиомиопатии является быстрое прогрессирование симптомов. По сравнению с дилатационной идиопатической кардиомиопатией при ишемии миокарда реже встречаются тромбоэмболии, аритмия.
Смотрите на видео о кардиомиопатии и ее последствиях:
Методы диагностики
При расспросе пациента нужно обязательно определить, имеются ли факторы риска ишемической болезни, были ли приступы стенокардии или инфаркт в прошлом. При осмотре обращают внимание на отечность ног, увеличенную печень. Аускультация помогает выявить хрипы над легкими, нарушение ритма, ослабленный первый и дополнительный третий тон, ускоренный пульс.
Из-за растяжения полости левого желудочка слышен шум в период систолы на верхушке, границы сердца расширены, преимущественно влево.
Данные дополнительных исследований:
- ЭКГ – перегрузка левого желудочка, ритм чаще синусовый, тахикардия, следы перенесенного инфаркта, диффузные изменения зубца Т. Для выявления скрытой ишемии используется мониторирование по Холтеру.
- Рентген грудной клетки – расширен контур сердечной тени, стенка аорты плотная, кальцинированная, дуга удлинена и развернута в восходящей части, застойные процессы в легких.
- УЗИ с допплерографией – низкий сердечный выброс, расширение камер сердца, низкая двигательная активность левого желудочка и повышенная жесткость его стенок.
- МРТ и КТ позволяют получить послойную картину для определения зоны поражения.
- Биопсия миокарда используется для дифференциальной диагностики в сложных случаях.
- Сцинтиграфия с радиоизотопами таллия рекомендуется при подготовке к операции по пересадке или реваскуляризации (установка стента, шунта). Выявляет мелкие очаги пониженного накопления препарата.
- Коронарография назначается для выявления перекрытых артерий, признаков атеросклероза.
- Анализы крови с липидограммой и коагулограммой нужны для определения дальнейшего лечения.
Лечение больного
Специфического лечения кардиомиопатии нет, поэтому проводится симптоматическая терапия и предотвращение осложнений. Для этого используются такие средства:
- нитраты при приступах боли в сердце – Кардикет, Моносан;
- блокаторы адренорецепторов неселективного действия – Карведилол;
- антагонисты кальция – Коринфар, Дилтиазем;
- мочегонные – Верошпирон, Лазикс;
- сердечные гликозиды – Строфантин, Дигоксин при тахикардии;
- антиаритмические – Кордарон;
- антикоагулянты – Аспирин, Плавикс;
- гипотензивные – Хартил, Зокардис;
- гиполипидемические – Липримар, Трайкор;
- для укрепления миокарда – Рибоксин, Милдронат, Неотон, Кораксан.
При этом необходимо соблюдать диетическое питание с ограничением поваренной соли и жидкости, животных жиров и сахара, мучных изделий. Физическая активность для каждого пациента рассчитывается индивидуально, требуется избегать переутомления, стрессов.
При показаниях проводятся операции на сердце:
- установка кардиостимулятора (с дефибриллятором или без него);
- шунтирование сосудов;
- баллонное расширение со стентированием;
- удаление атеросклеротической бляшки;
- пересадка сердца.
Смерть как реальная угроза при ИКМП
Нередко процесс прогрессирования сердечной недостаточности не удается остановить, несмотря на комплексную терапию. При этом возрастает риск летального исхода от таких осложнений:
- отек легких,
- кардиогенный шок,
- внезапная остановка сердца;
- повторный инфаркт миокарда,
- фибрилляция желудочков,
- тромбоэмболия легочной артерии.

После поставленного диагноза есть шансы на 5-летнюю продолжительность жизни только у трети пациентов. Это возможно при полном отказе от вредных привычек, контролем за артериальным давлением, содержанием холестерина и глюкозы в крови, поддержанием нормального веса тела и адекватной терапии. При раннем начале лечения или после трансплантации прогноз более благоприятный. Есть случаи 10-летней выживаемости после пересадки сердца.

А здесь подробнее о формах фибрилляции предсердий.
Ишемическая кардиомиопатия развивается как следствие недостаточного коронарного кровотока. Часть клеток миокарда переходит в спящее состояние, снижается сила сердечных сокращений, полости расширяются (особенно левый желудочек). Прогрессирующая сердечная недостаточность может привести к летальному исходу при недостаточном лечении.
Рекомендуется симптоматическая терапия, во многих случаях пересадка сердца является единственным шансом на спасение жизни.